2014年診療報酬改定で在宅医療はこう変わる!
2014-06-01
2014-06-01
在宅医療は外来通院医療、入院医療に次ぐ「第三の医療」とも言われ、高齢化が進むなか、在宅医療への期待が急速に高まっている。在宅医療推進に向け、今回の診療報酬改定によって、医師や薬剤師に求められる役割や機能はどうなっていくのだろうか?在宅医療経営の第一人者、湘南なぎさ診療所の中村哲生先生にレクチャーしていただいた。
集患の決め手となる数字
 神奈川県藤沢市にある医療法人社団南星会湘南なぎさ診療所は、現在2箇所の診療所に51人の医師がおり、各科の専門医を配置しています。
神奈川県藤沢市にある医療法人社団南星会湘南なぎさ診療所は、現在2箇所の診療所に51人の医師がおり、各科の専門医を配置しています。
「多科の医師による診療」で重症患者に対応できる在宅療養診療所(以下、在支診)にしようというのが、当診療所の特徴であり目標です。
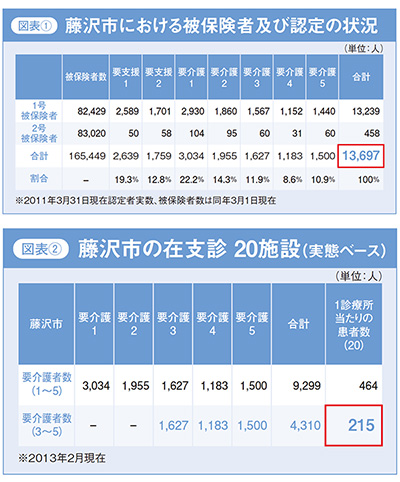
藤沢市は人口が約41万人の都市で、2011年10月1日時点での65歳以上の人口は8万3300人となっています。このうち在宅医療の対象になると思われる「要介護3、4、5」の方は4310人いらっしゃいます。藤沢市には在支診が実態ベースで20施設あり、在宅医療の主たる対象者の要介護3以上の方は1診療所当たり215人となります。(図表1、2)
実はこの「200」という数字が大事で、200より少ないと集患が難しく、200を超えていると集患しやすいという事実があります。例えば東京都千代田区における介護度3、4、5の方の人数は792人で、在宅療養支援診療所の数が15軒ですので、この計算ですと1診療所当たりの割り当て数は52.8で200という数字からは程遠い数字になります。
 連携の必要性を数字で示す
連携の必要性を数字で示す
現在、2つの診療所の患者数を合わせると3000人くらいになります。内訳は一般在宅患者数が約500人、施設在宅患者数が約2500人。ちなみに、現在年間180人くらいの患者さんを看取っています。
2009年の当院から病院へ入院した患者数は196人です。逆に病院から在宅医療へと復帰した患者数は191人でした。
以前神奈川県病院協会から講演依頼があり、この数字をお示ししたところ、後日病院の方から連携のお話がありました。
その後は、例えば、在宅で寝たきりの患者さんのMRI検査の場合、以前は病院外来受診→検査→結果と、3回病院へ行かなければならなかったのが、連携後は当診療所から病院へ検査予約できるようになり、患者さんは予約日に病院へ行ってあまり待たずに検査し、戻ってきたら結果が分かるという流れになり、3回が1回で済むようになりました。
在宅は口コミで成り立つ
当診療所は2007年5月開業ですが、その年の9月から、ほぼ毎月1人ずつ医師の数を増やしてきました。最初は皮膚科の先生にきていただきました。ある施設からの求めに応じる形で、皮膚科の先生に月1回施設に行っていただくようにしたところ、快癒した患者さんの口コミで月を追うごとに受診者が増えました。
実は、在宅医療は、100%口コミで成り立っています。医師1人しかいなかった当診療所が、皮膚科に限らず、あらゆる科の医師を擁するまでになれたのも、利益分を医師確保に充て、少しずつ在宅医療を進めてきた結果であると思っています。
増収増益が可能なビジネス
 在宅医療について「参入のメリット」という観点からお話します。
在宅医療について「参入のメリット」という観点からお話します。
1つ目のメリットとして、診療報酬が高いこと。
2つ目は、開業資金が安いこと。
3つ目は、MRIなど大きな設備投資を必要としないため、設備投資が少なくて済むこと。
4つ目は、季節変動が少ないこと。外来と違い、一度患者さんになっていただいたら、毎月出向くわけですから、事業計画も立てやすいわけです。
5つ目に、事業撤退が可能なこと。設備投資が少なく身軽ですから。
6つ目は、増収増益が可能だということ。100床の病院は100人を超えて入院させることはできません。当診療所は3000人の患者さんがいますから、3000床の病院ということになります。数に見合うだけのスタッフを集め、ノウハウを築き、システム化ができさえすれば、患者さんを増やせるのです。(図表3)
在宅医療の将来性
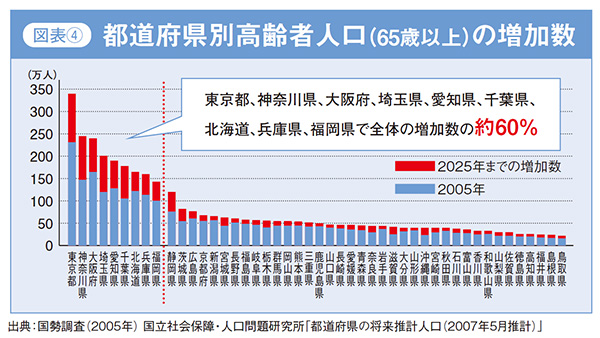
「都道府県別高齢者人口(65歳以上)の増加数(2005年→2025年)」のグラフをご覧ください。(図表4)これを見ると、東京、神奈川をはじめとする9つの都道府県で全体の増加数の約60%を占めていることから、このエリアは今後、在宅医療の対象となり得る高齢者の伸びシロが大きいということです。逆に、高齢者人口の伸びの少ないエリアは、今が参入のラストチャンスなのです。
これから、中小の病院がどんどん在宅医療に参入してくることも認識しておかれるとよいでしょう。
在宅医療のパターン
ひとくくりで在宅医療と言っても大きく3つのパターンに分類されます。
1つ目は、当診療所のように在宅医療を中心とするところ。在宅医療だけ行うことは法的に禁じられていますから、外来対応の時間帯は必ず必要になります。
2つ目は「外来+在宅」の併用型。これは「時間」「曜日」「人」で3つに区分されます。
例示しますと、午前中は外来、午後は在宅というのが「時間」で分けるやり方。休診日の木曜日のみ在宅医療を実施というのが「曜日」。奥さまが外来でご主人が在宅というのが「人」で分けるやり方です。
3つ目は、病院が行う在宅医療。200床未満の病院は「在宅医療部」の形態で、200床を超える病院は「サテライト型」の在宅医療専門の診療所を運営する形態となります。
改定で促進される在宅復帰
今回の診療報酬改定の狙いは、「医療から介護へ」「施設から在宅へ」という流れをつくることにあるといえます。医療提供体制の改革で在宅復帰を促す誘導策であることは、「【入院】現在の一般病棟入院基本料等の病床数」という厚生労働省の資料を見ても明らかです。2025年に向けた医療機能の再編の方向性が示されています。(図表5)

7対1病床を減らすため、在宅復帰率75%以上という新基準も課せられます。従って重症の患者さんがこれからどんどん地域に帰ってくるようになります。こうした流れに対応できるよう、いかにして医療機関が変われるかが問われています。
在宅看取りを増やす方向へ
重症患者さんが地域に帰ってくると、「看取り」をどうするかということが問題になります。
2010年7月時点で、全国の在支診は1万2487の届出数となっています。うち1年間で1人以上看取りをしたのは約半数の5833しかありません。在宅療養支援病院(以下、在支病)で見ると全国に331あり、うち1人以上看取りをしたのは半数以下の130でした。厚生労働省は、数年前から一貫して看取数を増やす施策を示しています。
現在わが国では年間約120万人の方が亡くなっています。うち約89万人が病院です。救急車で搬送され、病院で亡くなる瞬間までの2日間くらいで、医療費は100万~200万円くらいかかります。単純に死亡者数で掛け算しますと、1兆円以上の費用になってしまいます。
また、2006年の厚生労働省資料「今後における看取り場所の推移」によると、2030年には死亡者数が165万人になると推計されており、厚生労働省はこのうち76万人を病院以外の場所で看取らせる考えで、医療費がかさむ病院で亡くなる89万人は、これ以上増やさないという数字目標となっています。
この76万人を現在の全国約1万3000軒の在支診と在支病の数で割返すと、1箇所当たり年間60人くらい看取らないと達成できません。
今回、機能強化型の在支診と在支病の設置基準の看取りの実績要件が引き上げられ、「年間4件以上」になりましたが、今後も改定のたびに増加し、20件、30件という時代になると予想することができます。
なお機能強化型の場合、在宅医療担当医師「常勤3人以上」、緊急往診実績「年間10件以上」の要件があり、複数の医療機関が連携して要件を満たしてもいいのですが、緊急往診4件以上、看取り2件以上は単独で満たさないといけません。しかし、日頃からターミナルケアや往診をしっかりやっていれば点数が取れるような仕組みに変わったとみるべきでしょう。
進む24時間体制づくり
訪問看護サービス利用者数の増加に伴い、厚生労働省は今回、訪問看護ステーションの大規模化を促すため、常勤看護師7人以上、24時間対応体制などの条件を満たす「機能強化型訪問看護ステーション」を評価する方針を打ち出しています。算定要件として、訪問看護ターミナルケア療養費またはターミナルケア加算の算定数が年に合計20回以上などなっていますが、重症の患者さんがどんどん地域に帰ってくる9月以降になれば、容易に達成可能な数値であるとみています。
一方、薬局の24時間調剤についていえば、今後の在宅医療診療所の24時間体制づくりの一環として、連携・推進の方向ですから、薬局、薬剤師さんも地域の在宅医療を支える担い手となっていくということの布石でもあると思います。
薬剤師さんもどんどん在宅へ
これからは、大病院は一般外来を縮小して専門的な診療を行う流れになっていきます。逆に200床未満の中小病院や診療所については、主治医機能を強化するため、継続的かつ全人的な診療を評価する「地域包括診療」1500点(月1回)が新設されました。
これらは外来医療の機能分化と連携推進という方針に基づくものです。
病院の院外処方については、「24時間開局している薬局であること。なお、24時間開局している薬局のリストを患者に説明した上で患者が選定した薬局であること」となっています。診療所の院外処方については、時間外に電話連絡で動ける薬局であれば大丈夫とされています。
これに関連し、今回の改定では、保険薬局における24時調剤と在宅業務体制を整備していくため、基準調剤加算の評価を見直しています。基準調剤加算1が10点から12点に、基準調剤加算2が30点から36点にそれぞれ引き上げられました。
詳述は省きますが、基準調剤1は、近隣の薬局と連携して24時間調剤と在宅患者に対する薬学的管理及び指導を行うのに必要な体制が整備されていることが条件となっています。
基準調剤2では、自局単独での整備を前提に、在宅業務の実績、在支診や訪問看護ステーションなどとの連携が求められています。
いわば「薬剤師さんもどんどん在宅へ」という流れにおける大きなポイントは、「24時間調剤」の体制づくりにあるといえます。改定後は対応が早いほど利益も確保できます。薬局の24時間調剤や開局はいずれ必須化されるでしょう。早めに体制づくりをし、医療機関との連携を確保すべきです。加算点数もあり経営収支が変わってきます。
訪問診療料の要件を厳格化
今回の改定で、在宅患者訪問診療料の要件が厳格化され、「同一建物」における評価が引き下げられました。その結果は次のとおりです。
・訪問診療料2(特定施設等)400点→203点
・訪問診療料2(右記以外の同一建物)200点→103点
・訪問診療料1(同一建物以外)830点→833点
併せて、「訪問診療を行うことについて患者の同意を得ること」「訪問診療が必要な理由を記載すること」といった算定要件が示されました。
これには、訪問診療の報酬が外来より高いことを利用し、施設の患者をまとめて紹介してもらい、医師が診療報酬の一部を紹介業者などにキックバックする事例が社会問題化したことが背景にあり、こうした不適切事例を排除する狙いがあります。
ただ、在宅医療点数の大幅な減収を回避するため、その後、厚生労働省から緩和策が打ち出されました。
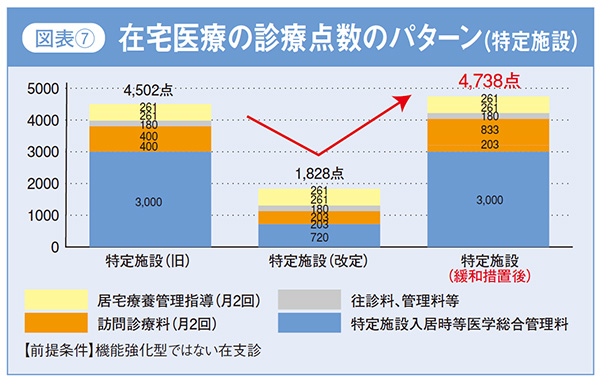
ここに「同一建物」のポイントを整理した資料と特定施設における緩和措置後の診療点数のパターンを掲げておきます。(図表6、7)

診療報酬が高い在宅末期
ここで在宅末期の患者さんの訪問診療について触れておきます。結論としては、高い診療報酬が得られます。患者1人当たり月50万円くらいになります。看護師と医師がそれぞれ必ず週1回以上行くことが算定要件で、合わせて週4日以上行くと7日分の点数が付きます。
普通の診療所の場合で、処方箋ありの週は1495点、なしの週は1685点で、ひと月で約5万点です。
機能強化型の場合は、処方箋ありの週が1650点、なしの週が1850点ですから、5万4000点くらいになります。強化型有床診ではもっと点数が上がります。
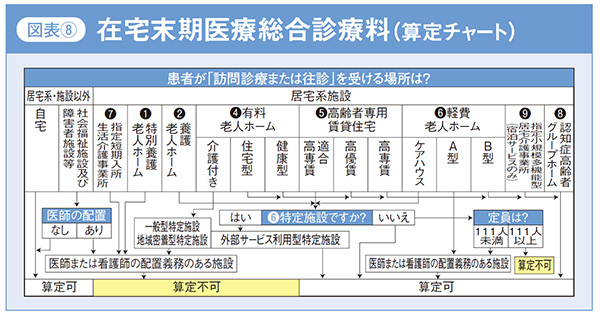
この点数は療養する場所により算定できない所もありますので、算定チャートを参考に挙げておきます。(図表8)
訪問診療のペイライン
 訪問診療における診療所の経営面について少し触れておきます。
訪問診療における診療所の経営面について少し触れておきます。
ここに「訪問診療と在総診の点数配分の考え方」として、要点をまとめた資料をお示しします。(図表9)
「訪問診療」及び「往診料」は医師のいわば“給与”であり、「在医総管」及び「各種管理料」はクリニックの“運営費用”とします。
医師の給与を1日9万円で計算すると、訪問診療料単価8300円で「1日11訪問」がペイラインとなります。またひと月のクリニックの経費を150万円とした場合、患者1人当たりの「在医総管」「各種管理料と加算」「居宅療養管理指導」の月単価を4万5000円で計算すると、患者数は34人必要と算出されます。
「1日11訪問」については、無理なく達成可能な数字と思われます。例えば予約表の11人目のところに赤線を引いておくと、ペイラインが一目瞭然。これを超えようと皆さんがんばってくれる効果も期待できます。
事業計画と差別化戦略
診療所が在宅医療に参入するには、事業計画を立てなければなりません。
そのポイントは5つあります。
1つ目は、経営理念と診療方針。どういう患者さんを診るか、診られるかをはっきりさせることです。
2つ目は、地域の中で、社会資源として役割の明確化。
3つ目は、在宅医療は「BtoC」でも「BtoB」で、「100%紹介」だということ。病院、訪問看護ステーション、ケアマネージャー、薬局などが患者さんの紹介元になります。そういったところと連携を取らなければ患者さんは出てきません。
4つ目は、事業規模。患者数と人員体制の最適化です。
5つ目は、在宅医療の差別化。これについては、24時間365日体制の確立、医療依存度の高い重症患者を診ることができる、色々な診療科目の専門医がいる、皮下点滴などの対応ができる、営業力が高いなど、さまざまなポイントがあります。
薬局・薬剤師との連携強化
在宅医療は薬剤師さんとの連携が成功のカギだと思っています。当診療所では、処方箋は薬剤師さんに手渡しし、カルテをお見せするなど、処方目的をご理解いただくよう努めています。また、薬剤師さんにもカンファレンスへの参加や、希望があれば訪問診療に同行していただくなど、お互いに顔の見える関係づくりを心がけています。
在宅医療は、薬剤師さんをはじめ、医師、看護師、施設のスタッフ、ケアマネージャーなど、いわゆるチーム医療としての総合力が求められているといっても過言ではありません。
さまざまな場面で薬局・薬剤師さんとの連携を強化し、共に地域医療を支えていくことを願っています。
※この記事は、2014年5月18日に開かれた〈第12回 薬剤師力向上セミナー〉(弊社主催)の内容をもとに構成したものです。
中村 哲生(なかむら てつお)氏
医療法人社団南星会湘南なぎさ診療所 事務長。1965年東京都生まれ。医療コンサルタント。専門は在宅医療。株式会社コミュニティーチェスト代表取締役。設立からわずか2年半で在宅医療患者数が1,000人を超えた湘南なぎさ診療の事務長として、在宅医療経営のオピニオンリーダー的存在。
2025-06-17
2025-04-10
2024-06-27